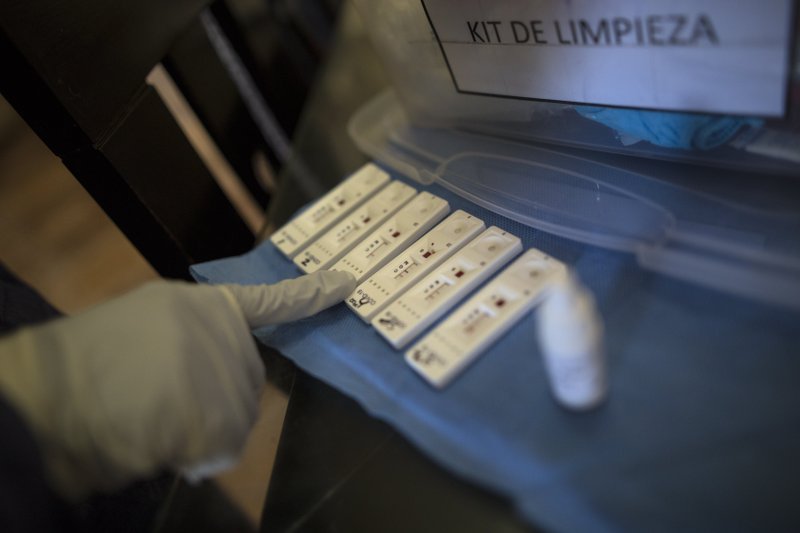
Las pruebas de anticuerpos no requirieron entrenamiento de alta habilidad ni siquiera un laboratorio; A los trabajadores municipales sin educación médica se les podría enseñar cómo administrar.
En los primeros días de la pandemia del coronavirus, los agobiados funcionarios de salud de Perú enfrentaron un dilema. Sabían que las pruebas moleculares para COVID-19 eran la mejor opción para detectar el virus, pero no tenían los laboratorios, los suministros ni los técnicos para hacerlas funcionar.
Pero había una alternativa más barata: las pruebas de anticuerpos, principalmente de China, que inundaban el mercado a una fracción del precio y podían dar un resultado positivo o negativo en cuestión de minutos con una simple punción digital.
En marzo, el presidente Martin Vizcarra tomó las ondas para anunciar que había firmado una compra masiva de 1,6 millones de pruebas, casi todas para anticuerpos.
Ahora, entrevistas con expertos, órdenes de compra públicas, registros de importación, resoluciones gubernamentales, pacientes e informes de salud de COVID-19 muestran que la apuesta del país por las pruebas rápidas de anticuerpos se desvió peligrosamente.
A diferencia de casi todos los demás países, Perú depende en gran medida de los análisis de sangre rápidos de anticuerpos para diagnosticar casos activos, un propósito para el que no están diseñados. Las pruebas no pueden detectar infecciones tempranas de COVID-19, lo que dificulta identificar y aislar rápidamente a los enfermos. Los epidemiólogos entrevistados por The Associated Press dicen que su mal uso está produciendo una cantidad considerable de falsos positivos y negativos, lo que ayuda a alimentar uno de los peores brotes de COVID-19 del mundo.
Además, varias de las pruebas de anticuerpos compradas para su uso en Perú han sido rechazadas por Estados Unidos después de que un análisis independiente descubrió que no cumplían con los estándares para detectar COVID-19 con precisión.
Hoy, la nación sudamericana tiene la tasa de mortalidad per cápita por COVID-19 más alta de cualquier país del mundo, según la Universidad John Hopkins, y los médicos creen que el enfoque de prueba defectuoso del país es una de las razones.
“Este fue un fracaso multisistémico”, dijo el Dr. Víctor Zamora, exministro de Salud de Perú. «Ya deberíamos haber detenido las pruebas rápidas».
A medida que aparecían casos de COVID-19 en todo el mundo, las naciones de ingresos bajos y medios se encontraron en un dilema.
La Organización Mundial de la Salud pidió a las autoridades que intensifiquen las pruebas para evitar que el virus se propague sin control. Una prueba en particular, un examen de reacción en cadena de la polimerasa, se consideró la mejor opción. Usando una muestra recolectada de lo profundo de la nariz, la prueba se desarrolla en máquinas especializadas que pueden detectar el material genético del virus a los pocos días de la infección.
Si los casos de COVID-19 se detectan temprano, se puede aislar a los enfermos, rastrear sus contactos y cortar la cadena de contagio.
A las pocas semanas del brote inicial en China, las secuencias del genoma del virus estuvieron disponibles y los especialistas en Asia y Europa se pusieron a trabajar para crear sus propias pruebas. Pero en partes del mundo como África y América Latina, no existía esa opción. Tendrían que esperar a que las pruebas estuvieran disponibles, y cuando lo hicieron, la increíble demanda hizo que la mayoría no pudiera obtener el número que necesitaban.
“El colapso de la cooperación global y el fracaso de la solidaridad internacional han empujado a África fuera del mercado de los diagnósticos”, escribió el Dr. John Nkengasong, director de los CDC de África, en la revista Nature en abril cuando la búsqueda estaba en marcha.
Las naciones que empezaron a prepararse pronto o que ya tenían un sistema de atención de salud relativamente sólido obtuvieron mejores resultados. Dos semanas después de que Colombia identificara su primer caso, el país tenía 22 laboratorios públicos y privados inscritos para realizar pruebas de PCR. Perú, por el contrario, contaba con un solo laboratorio capaz de realizar 200 pruebas por día.
Durante años, Perú ha invertido una parte menor de su PIB en salud pública que otros países de la región. A medida que se acercaba COVID-19, se hicieron evidentes deficiencias flagrantes en Perú. Solo había 100 camas de UCI disponibles para pacientes con COVID-19, dijo el Dr. Víctor Zamora, quien fue designado para dirigir el Ministerio de Salud de Perú en marzo. Los escándalos de corrupción habían dejado en pausa numerosos proyectos de construcción de hospitales. Perú también enfrentó una escasez significativa de médicos, lo que obligó al estado a embarcarse en una campaña de contratación masiva.
Incluso ahora, meses después, las necesidades de Perú están muy por debajo de su satisfacción. A la fecha, el país cuenta con menos de 2.000 camas de UCI, frente a las más de 6.000 del estado de Florida, que tiene 10 millones de habitantes menos, según datos oficiales.
Los altos niveles de pobreza y las personas que dependen de los salarios diarios del trabajo informal complicaron los esfuerzos del gobierno para imponer una cuarentena estricta, desafiando aún más la capacidad de Perú para responder de manera efectiva al virus.
Cuando llegó Zamora, dijo que el gobierno ya había decidido que las pruebas moleculares no eran una opción viable. La nación no tenía la infraestructura necesaria para ejecutar las pruebas, pero también actuó con demasiada lentitud al tratar de obtener lo poco que estaba disponible en el mercado.
“Perú no compró a tiempo”, dijo. «Todos en América Latina compraron antes que nosotros, incluso Cuba».
Las pruebas de anticuerpos, que detectan proteínas creadas por el sistema inmunológico en respuesta a un virus, tenían numerosos inconvenientes. No habían sido ampliamente probados y su precisión estaba en duda. Si se toma demasiado pronto, la mayoría de las personas con el virus dan negativo. Eso podría llevar a los infectados a pensar que no tienen COVID-19. Los falsos positivos pueden ser igualmente peligrosos, lo que hace que las personas crean incorrectamente que son inmunes.
Las pruebas de anticuerpos no requirieron entrenamiento de alta habilidad ni siquiera un laboratorio; A los trabajadores municipales sin educación médica se les podría enseñar cómo administrar.
“Para el tiempo que estuvimos, fue la decisión correcta”, dijo Zamora. «No sabíamos lo que sabemos sobre el virus hoy».
___
Ernesto Canayo, un padre de 44 años y limpiador de la ciudad de la capital de Perú, inicialmente se quitó la fiebre y el dolor de cabeza que no desaparecía.
Miembro de la comunidad indígena Shipibo-Conibo, vivía en una choza en una colina a unas 10 cuadras del palacio presidencial y el parlamento. La casa de una habitación que compartía con su prometida y su hijo de 2 años se mantiene unida con trozos de madera y lonas de plástico.
A principios de abril, a instancias suyas, su familia se fue a vivir con parientes fuera de Lima, creyendo que podrían evitar mejor el virus. Los síntomas comenzaron poco después. Por teléfono, le dijo a su hermana que sentía dolor en el pecho. Fue a trabajar, donde le hicieron una prueba rápida.
“No surgió nada”, le dijo.
Preocupado por perder su trabajo, continuó trabajando, viajando en transporte público e incluso uniéndose a los miembros de su comunidad para vaciar los baños compartidos. El barrio de Cantagallo – el canto del gallo, en inglés – no tiene agua corriente ni luz. Desde 2013, los funcionarios se han comprometido a realizar mejoras. Dos alcaldes de la ciudad que prometieron viviendas han sido implicados en la investigación de corrupción más grande de América Latina.
Semanas después, Canayo todavía se sentía mal y empeoraba. Los funcionarios del Ministerio de Salud llegaron a Cantagllo a principios de mayo, armados con 120 pruebas rápidas.
La mitad de los examinados dieron positivo, pero no Canayo.
«¿Cómo pueden decir que no lo tengo?» le preguntó a su hermana más tarde. «Siento todos los síntomas».
En todo Cantagallo, la prueba causó confusión y alarma. Las personas que aparentemente no tenían síntomas volvían positivos, mientras que otras estaban convencidas de que tenían COVID-19 en la prueba negativa. A los que dieron positivo se les dijo que se pusieran en cuarentena, mientras que a los que dieron negativo se les dijo que no tenían el virus.
“Las pruebas mintieron”, dijo Harry Pinedo, un artista y maestro en Cantagallo que dijo que tenía numerosos síntomas pero dio negativo. «Nos engañaron».
Evelyn Reyes, la prometida de Canayo, dijo que él le dijo que tal vez solo estaba sintiendo los efectos del clima. Una brisa fría se coló en su choza desprotegida por la noche. Casi nunca se había enfermado; dos pruebas negativas de COVID-19 arrojan dudas.
“Me dijo: ‘Estoy bien’”, dijo. «‘Voy a recuperarme de esto'».
___
Las pruebas de anticuerpos están diseñadas para usarse como encuestas serológicas para proporcionar a las autoridades de salud pública una indicación de cuán extendido está el virus en una comunidad. Algunos médicos creen que también pueden ser una herramienta útil si un paciente con COVID-19 grave ha dado negativo repetidamente en una prueba molecular pero presenta los síntomas. En ese caso, es posible que el virus ya no esté en sus vías respiratorias, pero se podrían detectar anticuerpos.
En Perú, por el contrario, la prueba se utiliza con frecuencia para hacer un diagnóstico.
“No los estamos usando de la manera apropiada”, dijo el Dr. Rubén Espinoza, ex director de la agencia de regulación médica de Perú. «Los resultados de las pruebas rápidas se mencionan como si fueran diagnósticos, lo que solo confunde a las personas».
El gobierno central de Perú compró casi seis millones de pruebas de anticuerpos de cuatro marcas diferentes en los primeros meses de la pandemia, según los registros públicos. Al menos uno, importado de China y fabricado por Core Technology Co., no tiene la aprobación de la agencia reguladora médica de China. No está claro si la compañía buscó la aprobación regulatoria de China; no tenerlo no es necesariamente un indicador de calidad. Las pruebas se pueden vender dentro de la Unión Europea porque no existe un organismo regulador que las evalúe antes de que se comercialicen.
Otro, de la empresa surcoreana SD Biosensor, ha sido objeto de escrutinio en EE. UU.
La Administración de Drogas y Alimentos de EE. UU. Prohibió el uso de la prueba de anticuerpos Standard Q del grupo. La agencia no detalla por qué las pruebas se retiran de la distribución; puede ser por no proporcionar datos suficientes o por no cumplir con los estándares de la agencia, entre otras razones. Un análisis independiente de la prueba patrocinada por el Instituto Nacional del Cáncer encontró que solo tenía un 76,7% de posibilidades totales de identificar correctamente un caso positivo.
El gobierno de Perú sostiene que la prueba Standard Q que compró es diferente, porque usa una tira reactiva en lugar de dos, aunque una portavoz de la FDA dijo que ambas son «muy similares».
El estado de Rhode Island compró 20,000 pruebas de anticuerpos SD Biosensor en abril, pero terminó devolviéndolas y obteniendo un reembolso después de que la FDA prohibió su uso.
La prueba SD Biosensor, unos 5 millones de los cuales se han importado a Perú, según los registros de importación compilados por una de las principales empresas de diagnóstico del país y compartidos con The Associated Press, todavía se utiliza allí. Las autoridades lo utilizaron tanto en la comunidad indígena Cantagallo como en al menos un mercado de alimentos en agosto.
SD Biosensor y Core Technology no respondieron a las repetidas solicitudes de comentarios.
El Dr. Víctor Suárez, subdirector del Instituto Nacional de Salud de Perú, dijo que se realizaron estudios cualitativos en todas las pruebas compradas por el gobierno central y que las que no cumplieron con los requisitos del país fueron devueltas. Pero esas pruebas representan solo alrededor de la mitad de todas las pruebas rápidas de anticuerpos que se han realizado en Perú. Se han importado millones más de docenas de otras marcas, muchas de las cuales están prohibidas por la FDA.
Suárez dijo que la agencia reguladora del gobierno ha realizado encuestas de muestra de compras no estatales y emitido alertas para eliminar muchas como resultado. Se han emitido alertas públicas para alrededor de una docena de pruebas, pero no todas se han cuestionado.
Dijo que a pesar de las preguntas planteadas sobre marcas individuales, en general, han ayudado a Perú a identificar más casos de los que hubiera hecho de otra manera.
“Hemos hecho lo mejor que pudimos para identificar la mayor cantidad de casos posibles”, dijo. «Ya sea a través de pruebas moleculares o rápidas».
Diez de las aproximadamente 80 marcas diferentes de pruebas de anticuerpos importadas están prohibidas en Estados Unidos, según muestran los registros. Algunas se compraron a empresas nuevas relativamente pequeñas que recibieron importantes contratos. Una empresa que contrató con el gobierno peruano hasta hace poco se promocionó como una marca de cosméticos.
Las regulaciones de declaración de emergencia han facilitado la obtención de contratos y existen menos salvaguardias para protegerse contra la corrupción, dijeron varios médicos y personas que trabajan en la industria farmacéutica.
“Trajeron pruebas de cualquier empresa”, dijo Víctor Chu, director de Diagnostica Peruana, una de las empresas farmacéuticas más antiguas del país. «Cualquiera puede comprar la marca que quiera, la cantidad que quiera, sin apenas control».
___
La FDA, a la que países como Perú recurren habitualmente en busca de orientación, inicialmente fue laxa en cuanto a las pruebas de anticuerpos permitidas en el mercado.
La agencia había sido criticada por actuar con demasiada lentitud al hacer disponibles las pruebas moleculares. Cuando los exámenes de anticuerpos entraron en escena, optó por moverse rápido. Los reguladores estadounidenses permitieron que los análisis de sangre llegaran al mercado sin antes proporcionar pruebas de que funcionaban. Solo estaban obligados a notificar a la FDA sobre sus planes y proporcionar descargos de responsabilidad.
En mayo, la FDA anunció que anulaba esa política como parte de una ofensiva contra la calidad de los productos introducidos de manera urgente.
“Desafortunadamente, vemos a actores sin escrúpulos que comercializan kits fraudulentos y usan la pandemia como una oportunidad para aprovecharse de los estadounidenses”, dijo el comisionado adjunto de la FDA, Anan Shah.
Pero los estadounidenses no fueron los únicos a los que se les vendió productos defectuosos.
En España, Inglaterra, India y otros lugares, los reguladores han rechazado la prueba rápida de anticuerpos comprada y se ha encontrado que arroja demasiados falsos positivos o negativos, o ambos.
Los países menos desarrollados sin un sistema sólido para validar la veracidad de las pruebas tardaron más en eliminarlos y algunos todavía están autorizados para su uso en la actualidad.
«Claramente, este es un error que cometió la FDA, que EE. UU. Cometió, que está teniendo un efecto dominó negativo significativo en otros países», dijo Peter Pitts, ex comisionado asociado de la FDA. «Todos los países que confiaron en la FDA deben admitir que cometieron un error, que estaban convencidos de manera inapropiada de que estas pruebas eran precisas».
Añadió: “Los datos incorrectos solo ayudan a que el virus se propague más rápido. Los datos incorrectos cuestan vidas «.
Perú no es el único país que ha importado pruebas potencialmente defectuosas. En Ecuador, Chile, México y otras partes de América Latina, las listas de pruebas de anticuerpos autorizadas todavía incluyen algunas de las que están en la lista prohibida de la FDA. Sus gobiernos no respondieron a las solicitudes de comentarios.
La marca específica de la prueba de anticuerpos que se utiliza es fundamental, advirtió la Infectious Diseases Society of America, una organización profesional de especialistas médicos. Los análisis de flujo lateral, como la prueba de punción sanguínea más comúnmente utilizada en Perú, son notablemente inconsistentes. Incluso para fines de vigilancia, la sociedad advirtió que es vital contar con pruebas con una especificidad del 99,5% o superior, la capacidad de identificar correctamente los casos negativos.
Estudios independientes patrocinados por el Instituto Nacional del Cáncer encontraron que algunas de las pruebas que ahora se retiraron del mercado estadounidense, pero que aún se usan en otros países como Perú, tenían bajas tasas de identificación correcta de un caso positivo o negativo.
“Muchas personas que están enfermas piensan que son negativas y no lo son”, dijo Chu. “El gobierno pone etiquetas en los alimentos, advirtiendo sobre la cantidad de grasa. ¿Por qué no hacer lo mismo con las pruebas rápidas, cuando se trata de una cuestión de vida o muerte?
La sociedad también instó a los profesionales médicos a utilizar pruebas de anticuerpos tres o cuatro semanas después del inicio de los síntomas para evitar resultados incorrectos. En Perú, por el contrario, las pruebas se utilizan a menudo dentro de unos días o solo una semana después de los síntomas.
“No llegaría a la conclusión de que todos son malos”, dijo la Dra. Ángela Caliendo, miembro de la junta de la sociedad. “Llegaría a la conclusión de que algunos se desempeñan sorprendentemente mejor que otros. Y si lo va a utilizar, mire muy de cerca las estadísticas de rendimiento «.
___
En Cantagallo, las casi 250 familias que viven apiñadas en pequeñas chozas enfermaron aún más después de la primera ronda de pruebas de COVID-19 del estado.
Cuando los trabajadores del gobierno regresaron 10 días después, detectaron muchos más casos; de 656 personas a las que se les hizo un examen de anticuerpos, 476 dieron positivo, o casi el 73%. Las personas que habían resultado negativas como Canayo no se habían aislado adecuadamente. Un escepticismo de larga data de los hospitales hizo que los más enfermos se negaran a buscar ayuda. Un pueblo de estrechos vínculos, también se mostró reacio a dejar solos a los que dieron positivo.
En cambio, las familias mantuvieron a sus enfermos cerca, tratando de ayudarlos a recuperarse con remedios naturales como inhalar los vapores de las hojas de eucalipto hervidas.
“Todos estaban enfermos”, dijo Pineda, la artista. «Todos tenían COVID».
Las imágenes de un día de pruebas masivas en mayo muestran que los técnicos utilizaron una prueba de la empresa china Coretests. Se puede obtener relativamente poca información de su sitio web o de estudios independientes publicados. La prueba no está en la lista prohibida de la FDA, pero tampoco está aprobada. No está aprobado para su uso por la propia agencia reguladora médica de China.
Canayo, mientras tanto, seguía empeorando. Tenía todos los síntomas clásicos de COVID-19, incluida la pérdida del sentido del gusto. Su prometida dijo que tomó Tylenol pero que probablemente necesitaba oxígeno, que la comunidad no tenía.
El día antes del Día de la Madre, Rossi Canayo, de 40 años, llamó para ver cómo estaba su hermano. Aunque no podía verlo, supo por el sonido de su voz que estaba enfermo y agitado.
Los vecinos vinieron a ver cómo estaba, pero su prometida y su hermana no estaban cerca, atrapadas en pueblos lejanos en medio del estricto bloqueo de la nación.
«Estaba solo», dijo.
En todo Perú, muchas familias estaban lidiando con resultados igualmente confusos.
Janina Huallpa, flebotomista de una clínica de cáncer infantil, tuvo fiebre en mayo. Había estado trabajando en los primeros meses de la pandemia, yendo a paradas de autobús, supermercados y otras áreas concurridas en busca de donantes de sangre que pudieran ayudar a salvar vidas.
Una prueba rápida administrada en el trabajo resultó negativa. Dudosa, fue a un hospital público, donde otra prueba de anticuerpos también arrojó un resultado negativo.
«Me dijeron que tal vez era una infección», dijo.
Durante las siguientes tres semanas, empeoró progresivamente, luchando por caminar y respirar. Nuevamente, fue al hospital y nuevamente dio negativo y fue enviada a casa. Los médicos le dijeron que no tenía el virus.
Preocupada y ansiosa, la madre de dos niños regresó al hospital días después cuando no mejoró. Esta vez, los médicos hicieron una radiografía de tórax y encontraron neumonía. Una cuarta prueba rápida resultó negativa, pero los médicos decidieron enviarla a un hospital más grande en Lima, donde le hicieron una prueba molecular.
La prueba dio positivo y pasó 10 días con un ventilador.
Cuando se despertó, los médicos le dijeron que otras ocho personas que ingresaron a la UCI el mismo día que ella lo hizo habían muerto de COVID-19.
«Si una de esas pruebas hubiera sido positiva, habría recibido el tratamiento adecuado», dijo Huallpa. «¿Cuántas personas mueren a causa de esto?»
Hasta la fecha, Perú ha diagnosticado a más de 800.000 personas con COVID-19; El 77% de esos casos se han diagnosticado mediante pruebas rápidas de anticuerpos. En general, ha realizado más de 8 millones de análisis de sangre, y solo 780.000 de hisopos nasales moleculares.
En la región más afectada del mundo, es el país con el tercer mayor número de casos, casi a la par con Colombia, que tiene casi 20 millones de habitantes más.
Más de 32,000 personas han muerto, pero los funcionarios de salud admiten que 23,585 más con síntomas de COVID-19 pueden haber fallecido antes de obtener un resultado positivo. Incluso según la estadística más baja, Perú tiene tantas muertes como Francia, que tiene una población dos veces mayor.
Algunos médicos se muestran reacios a criticar la fuerte dependencia del país de las pruebas de anticuerpos. Sostienen que, cuando se usan correctamente, las pruebas pueden ser una herramienta útil, particularmente para países como Perú que no tienen una amplia capacidad de prueba molecular. Además, varios dijeron que los médicos deberían hacer un diagnóstico basado en los síntomas, no en una prueba, y que en última instancia, los culpables son múltiples factores, incluidos años de inversión insuficiente en atención médica.
La nación ha avanzado en la expansión de las pruebas moleculares; ahora hay 46 laboratorios públicos y privados capaces de procesar los exámenes. Además, Perú comenzó recientemente a utilizar una prueba molecular creada por médicos dentro del país que puede entregar resultados en dos horas.
“Las pruebas rápidas tienen su lugar y su momento de uso”, dijo Pilar Mazzetti, ministra de Salud de Perú. «Ninguna prueba puede detectar el virus el 100% de las veces».
Aunque Perú ahora puede hacer 12.000 pruebas moleculares por día, todavía mucho menos que muchos otros países de América Latina, continúa diagnosticando principalmente a través de pruebas de anticuerpos. Los médicos dijeron que las percepciones erróneas generalizadas sobre la importancia de un resultado positivo o negativo en una prueba de anticuerpos están llevando a errores graves.
“El uso de pruebas rápidas no ha cambiado, lo cual es inaceptable para mí”, dijo el Dr. Ernesto Gozzer, profesor de la Universidad Cayetano Heredia en Perú.
En una amplia gama de trabajos, desde sesiones fotográficas hasta mercados de alimentos, los empleadores requieren una prueba de anticuerpos negativa para poder regresar al trabajo. Las pruebas, que pueden costar $ 30 cada una, se han vuelto populares. Sin embargo, un resultado positivo no es necesariamente un signo de una infección activa. Más bien, puede indicar que alguien había tenido el virus anteriormente.
Del mismo modo, un resultado negativo no ofrece ninguna garantía de que alguien no tenga el virus.
Las pruebas moleculares cuestan alrededor de $ 110 cada una en Lima, o casi la mitad del salario mínimo mensual, lo que las hace fuera del alcance de muchos peruanos que no pueden pagar de su bolsillo y solo se les puede ofrecer una prueba serológica en una clínica local.
El supervisor de construcción Marco Mayo vio de primera mano los resultados aleatorios que pueden generar las pruebas. Usó dos pruebas diferentes vendidas bajo dos marcas diferentes: una en su dedo índice izquierdo y la otra en su dedo medio. Un dedo resultó positivo, el otro negativo.
No se le permitió regresar al trabajo mientras los resultados no estuvieran claros.
“Perdí un mes de mi vida por esto”, dijo.
Otros malos resultados han tenido muchas más consecuencias.
Katy Retamozo, presidenta de la Asociación Peruana de enfermeras de UCI, dijo que ha visto a pacientes que dieron negativo en los exámenes rápidos de anticuerpos regresar días después con neumonía COVID-19 avanzada. La demora en la identificación adecuada de los casos, cree, podría ser un factor en el nivel especialmente alto de mortalidad de la nación.
“Eso hizo que demoraran su llegada al hospital”, dijo.
A las 5 de la mañana del día de la madre sonó el celular de Rossi Canayo. En el otro extremo, una voz transmitió la noticia: su hermano estaba muerto.
La noticia de la muerte de Ernesto infundió temor en Cantagallo. De repente, el virus que muchos habían descartado como una amenaza lejana estaba en medio de ellos. Y si un adulto por lo demás sano que dio negativo en la prueba podía morir una semana después, todos eran vulnerables.
Para su hermana, su muerte ha suscitado interrogantes y angustia. Se pregunta qué habría pasado si una prueba hubiera diagnosticado rápidamente su enfermedad. Y también pregunta por qué la ciudad para la que trabajaba utilizó una prueba de anticuerpos en un trabajador que estaba en la calle con síntomas.